De entre todos los tejidos de nuestro cuerpo, la sangre es particularmente inusual, tanto por su constitución como por la cantidad de funciones que desempeña. A diferencia del resto, la sangre no está formada por una serie de células conectadas físicamente entre sí a través de una matriz gelatinosa o uniones entre sus membranas, sino que éstas están inmersas en una sustancia acuosa (el plasma sanguíneo) donde, además, van disueltas cantidad de proteínas, hormonas, toxinas, azúcares, sales y gases. De esta manera, podemos entender que una de las funciones principales de la sangre es transportar nutrientes a los demás tejidos del cuerpo, por un lado; y retirar sustancias de desecho, por otro. Sin embargo, tiene muchos más papeles: regula la temperatura corporal repartiéndola a lo largo del cuerpo; mantiene el pH constante (algo tan importante que una ligera variación decimal al alza o a la baja podría matarnos) y es el medio donde los policías del sistema inmunitario patrullan y se transportan rápidamente de una punta a otra para eliminar infecciones. De esta manera, entre los componentes celulares de la sangre diferenciamos dos líneas hermanas: la línea eritrocítica (los famosos glóbulos rojos) y la línea leucocítica (compuesta por glóbulos blancos de muchos tipos).
La sangre: los glóbulos rojos o eritrocitos
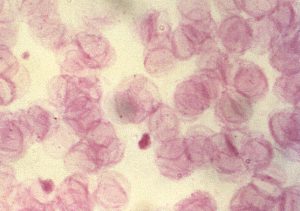
“Fantasmas de eritrocito” al microscopio
Los glóbulos rojos o eritrocitos tienen una función, esencialmente, de transporte de gases (oxígeno y dióxido de carbono). En su estado sano, se trata de células con forma de disco bicóncavo y se caracterizan por ser prácticamente las únicas células eucariotas del cuerpo humano que no tienen núcleo. En realidad, lo presentan en sus estadios más jóvenes, cuando se están formando, pero lo expulsan al madurar junto con todos los orgánulos celulares (cabe indicar que otros animales sí tienen glóbulos rojos nucleados). Sin embargo, el ser poco más que membranas celulares rellenas de líquido y proteínas libres ha hecho que los glóbulos rojos sean una fuente de información muy valiosa para los estudios sobre membranas biológicas: si se les vacía a través de cambios osmóticos, es posible conseguir lo que se conoce como “células fantasma” o “fantasmas de eritrocito”; básicamente, membranas plasmáticas cerradas y vacías listas para ser analizadas (y de cuya comprensión depende nuestro entendimiento de muchas enfermedades).
La ausencia de núcleo implica también que todos sus componentes se fabrican en ese periodo de desarrollo y, por tanto, que su vida funcional es bastante corta al no poder fabricar nuevas proteínas: un glóbulo rojo vive como máximo 120 días en el torrente sanguíneo; cada día millones de ellos son destruidos en el hígado. No obstante, el que los eritrocitos no tengan orgánulos se debe a que necesitan todo su volumen para su componente estrella: la hemoglobina.
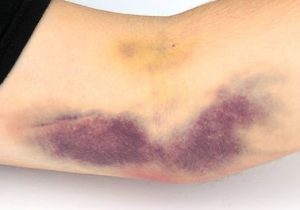
En los golpes que causan algún tipo de derrame de sangre subcutáneo, se puede ver la degradación de la hemoglobina en el moratón resultante (primero violáceo por la pérdida de oxígeno, luego amarillento y verdoso por la transformación en bilirrubina y biliverdina).
La hemoglobina es la proteína que une y transporta el oxígeno captado en la respiración a través de la sangre gracias a que en su estructura alberga átomos de hierro conjugados. De hecho, son éstos los que le dan el color rojo a la sangre. Cuando el glóbulo rojo es destruido, el hierro se retiene dentro del cuerpo por lo valioso que es, pero el esqueleto proteínico es degradado a otros pigmentos que se eliminan con la bilis, entre ellos la bilirrubina (amarilla), la biliverdina (verde) y la estercobilina (que es el que da el color marrón a las heces).
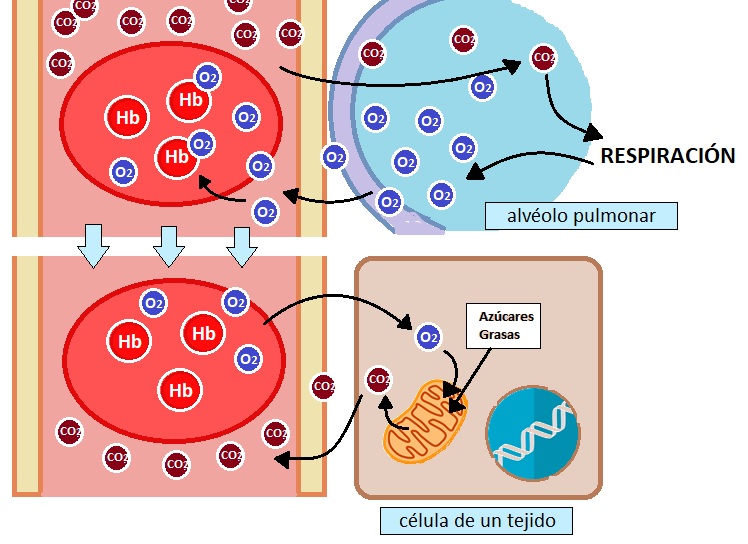
Otra consideración importante es que la unión/desunión de la hemoglobina al oxígeno está mediada tanto por la cantidad de oxígeno presente en el entorno (que será máximo en los pulmones y mínimo en los tejidos en los que se consume) y el pH o acidez del medio. En los tejidos, el oxígeno se consume en la respiración celular, y se libera dióxido de carbono como desecho; aunque una parte de éste puede unirse a la hemoglobina (formando carbaminohemoglobina), la mayoría del dióxido de carbono se disuelve en el plasma en forma de bicarbonato y de ácido carbónico, de forma que, en torno a los tejidos, el pH suele ser más ácido, lo que provoca que la hemoglobina pierda su afinidad por el oxígeno y lo ceda a las células. Por el contrario, en los pulmones, donde hay mucho más oxígeno y se desprende dióxido de carbono, el pH tiende a ser más básico, de forma que la hemoglobina une fuertemente el oxígeno. De esta manera, un cambio muy brusco de pH en la sangre sería funesto, pues alteraría, entre otras cosas, la función de la hemoglobina y los glóbulos rojos perderían su capacidad de transportar y ceder oxígeno.
La sangre: los glóbulos blancos o leucocitos
Por su parte, los glóbulos blancos o leucocitos son más variados en forma y funciones que los glóbulos rojos, y tienen una función eminentemente defensiva. Típicamente, se los distingue al microscopio por la forma de sus núcleos celulares y la presencia de gránulos (vesículas de secreción) en su citoplasma. Los más abundantes son los neutrófilos, que se encargan de comerse todas las cosas extrañas que se encuentran, función que comparten con otros glóbulos blancos como los macrófagos; el pus de las heridas se compone, básicamente, de neutrófilos y macrófagos muertos, acumulados durante la batalla contra una infección bacteriana. Y es que, a diferencia de los glóbulos rojos, los glóbulos blancos pueden abandonar el torrente circulatorio colándose por las rendijas de los vasos sanguíneos y llegar, atraídos por las señales químicas de ayuda que emiten las células de un tejido dañado, a la zona donde tienen que trabajar.
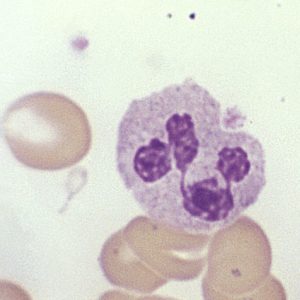
Los neutrófilos se reconocen fácilmente por su núcleo multilobulado y su citoplasma lleno de vesículas (lisosomas), llenas de enzimas digestivas
En estos últimos años se ha descubierto un mecanismo de acción de los neutrófilos que revela la complejidad de su acción, y es que estas células pueden usar su ADN para generar mallas llenas de proteínas antimicrobianas que lanzan al espacio extracelular como si fueran redes de pesca. Es lo que se conoce como trampas extracelulares de neutrófilos (aunque se han visto en otros leucocitos como los eosinófilos) y atrapan una gran cantidad de patógenos, incluidos aquellos demasiado grandes para ser fagocitados.
Para que los neutrófilos y macrófagos puedan detectar a los invasores y atacarlos, otros leucocitos los ayudan produciendo moléculas que los señalan (los anticuerpos) y avisándoles de la invasión. Esta es la función primordial de los linfocitos, que, aunque existen muchos subtipos, podríamos resumir en dos: linfocitos B y linfocitos T, indistinguibles al microscopio pero con papeles diferentes (aunque complementarios). Como su función es tremendamente compleja e importante para el funcionamiento del sistema inmune y tiene tantas implicaciones clínicas (como, por ejemplo, el rechazo en el trasplante de órganos), les dedicaremos una entrada solamente a ellos.
Otros leucocitos más raros de ver son los eosinófilos y los basófilos (siendo estos todavía más difíciles de avistar al microscopio que los primeros). Ambos se caracterizan por tener su citoplasma lleno de vesículas de secreción, que liberan sustancias en los tejidos dañados. Los basófilos, por ejemplo, contienen grandes cantidades de vasodilatadores (histamina, heparán sulfato) y anticoagulantes (heparina), de forma que juegan un papel muy importante en la inflamación, una respuesta inmune innata que se produce para aislar una zona dañada y concentrar en ella la sangre (y, por tanto, más glóbulos blancos). Los eosinófilos, por su parte, contienen enzimas que degradan la histamina, de forma que regulan su concentración en los tejidos, y muchos de ellos tienen la capacidad de fijarse a larvas de parásitos y liberar sustancias tóxicas para ellas. Debido a estas actividades vasodilatadoras, entre otras, los basófilos y eosinófilos están fuertemente ligados a las respuestas de hipersensibilidad conocidas como alergias.
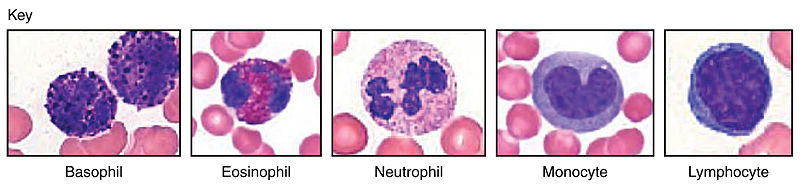
Tipos principales de leucocitos en sangre periférica. Ilustración de Anatomy & Physiology. http://cnx.org/content/col11496/1.6/ (Jun 19, 2013). CCA-BY-3.0
Tanto leucocitos como eritrocitos se producen en la médula roja de huesos como el fémur o el esternón, donde habitan poblaciones de células madre sanguíneas de las que derivan estos linajes. Podríamos mencionar también entre los constituyentes celulares de la sangre a las plaquetas, pero éstas son, más bien, fragmentos de grandes células, los megacariocitos, normalmente ausentes en el torrente circulatorio. La función de estos pedazos celulares es taponar heridas formando aglomeraciones junto con mallas de proteínas que se polimerizan en el plasma cuando un vaso sanguíneo se rompe (el denominado proceso de coagulación).
En síntesis, podríamos decir que la composición de la sangre y las poblaciones celulares que la componen son tan variadas como las funciones que desempeña este “tejido líquido”: el transporte de gases está mediado por los glóbulos rojos; la defensa contra infecciones está garantizada por la acción de los glóbulos blancos; la reparación de lesiones y los mecanismos para protegernos del desangrado, por las plaquetas y las proteínas coagulantes; el mantenimiento de la temperatura y la disolución y transporte de nutrientes, hormonas y residuos, por el agua; el balance de pH, por el equilibrio entre el dióxido de carbono, el bicarbonato y el ácido carbónico. A partir de su análisis conjunto, por ello, podemos evaluar el estado de salud del cuerpo en multitud de aspectos.
Referencias bibliográficas:
- ROSS, M.H.; PAWLINA, W. (2016). Ross. Histología. Texto y atlas. Correlación con Biología Molecular y Celular. Ed. Wolters Kluwer, 7ª Edición.
- HILL, R.W.; G.A. WYSE; M. ANDERSON (2006). Fisiología Animal. Ed. Panamericana
- YAM-PUC, J.C.; GARCÍA-MARÍN, L.; ENID SÁNCHEZ. L. (2012) Trampas extracelulares de neutrófilos (NET), consecuencia de un suicidio celular. Gaceta Médica de México, 148. pp: 68-75.
- MARCHESI, V.T. (2008) The relevance of research on red cell membranes on the understanding of complex human disease: a personal perspective. The Annual Review of Pathology: Mechanisms of disease, 3. pp: 1-9 | doi: 10.1146/annurev.pathmechdis.3.121806.154321


2 comentarios en “Nuestra sangre y sus componentes celulares”
Me gustaría saber si en algo están relacionadas todas las características de la sangre descritas con el tipo de sangre con el que los médicos clasifican a las personas
Con tipo de sangre, seguramente te refieras al grupo sanguíneo. Hay muchas formas de clasificar la sangre en un grupo u otro dependiendo de en qué nos fijemos, pero el más común es el sistema AB0, que se basa en si los glóbulos rojos presentan o no en su membrana un tipo de azúcares (que pueden ser de “tipo A”, “tipo B” o estar presentes los dos). Éstos funcionan, junto con otros componentes de las membranas plasmáticas, como huellas digitales que indican al organismo si las células pertenecen al individuo o no (y, en tal caso, destruirlas, de ahí el rechazo que se puede dar en transfusiones de sangre entre individuos con grupos sanguíneos distintos. Sin embargo, hay otros componentes que deben tenerse en cuenta (por ejemplo, el factor Rh), de ahí que ser del grupo A no es suficiente para poder ser donante a otro individuo A. En resumen: los “tipos de sangre” se basan en moléculas presentes en la superficie de los glóbulos rojos de cada persona.